Ethische vragen
Ethiek is terug van nooit weggeweest. Ethische dilemma’s, vragen en uitdagingen halen overal de krantenkoppen.
Wat zijn de juiste coronamaatregelen? Wie zou eerst het recht moeten krijgen op een COVID-19 vaccin? Welke zorgverleners krijgen premies voor hun inzet, en welke worden hierbij over het hoofd gezien?
‘Wij’ en ‘zij’
Bij de eerste coronagolf in het voorjaar was er veel nadruk op solidariteit. Witte lakens sierden de gevels. Zorgverleners werden op handen gedragen. “We komen er samen doorheen”, klonk het. Maar de laatste maanden is er een andere tendens: denken en spreken in termen van ‘wij’ en ‘zij’.
‘Niemand die de ander nog wil begrijpen.’
Filosoof Ignaas Devisch beschreef dit fenomeen reeds in september: “Daardoor valt de samenleving uiteen in zij die de autoriteit aanvaarden en de beste leerling van de klas willen zijn – ‘kijk eens hoe geïsoleerd ik wel leef’ – en zij die om welke reden ook de puf niet hebben en er hun eigen draai aan geven of het opgeven.
Volgens Devisch wordt de eerste groep feller en de tweede groter. “En niemand die de ander nog (wil) begrijpen. Ondertussen loopt het grondig fout, want alle statistieken gaan alarmerend de verkeerde kant op. We hebben dus niets geleerd.”
Wie heeft recht op zorg?
Je voelt het wij-zij-denken doorheen de hele samenleving. Finaal wordt dan de vraag: Wie heeft nog recht op zorg?
De afgelopen maanden kenden niet alleen de besmettingscijfers, maar ook onze houdingen tegenover de coronamaatregelen een grillig verloop. De ene keer waren ze te streng, de andere keer niet streng genoeg. In volle crisis is de inzet duidelijk: zorgen dat onze ziekenhuizen overeind blijven.
De vragen die onderliggend spelen zijn: Zal er nog een bed voor mij of mijn dierbaren zijn? Zullen we geholpen worden als we hulp nodig hebben? Hoe zeker kan ik hierover zijn?
‘Je voelt het wij-zij-denken doorheen de hele samenleving. Finaal raakt dit aan de vraag: Wie heeft recht op zorg?’
Heeft een studente die besmet werd met COVID-19 op een illegaal feestje, ook recht op dat bed? Heeft zij ook recht op onze zorgen? Of enkel die mensen die wel de moeite deden om zich aan de maatregelen te houden? Hebben de grootouders die hun kleinkinderen bewust op afstand hielden, meer recht op dat bed dan deze studente?
De discussie over wie toegang mag hebben tot gezondheidszorg is niet nieuw. Denier, Y., Dhaene, L. en Degadt, P. (2017), ‘Kiezen is Winnen’, Leuven, Acco.Denk maar aan de vraag of iemand die decennia lang gerookt heeft, recht heeft op terugbetaalde en dure oncologische zorgen. Wanneer zorg moeilijk, schaars en duur wordt, duiken deze vragen telkens weer op. Is zorg een onvoorwaardelijk basisrecht in onze samenleving, of moeten patiënten door hun levensstijl zorg verdienen?
Mensbeeld
De vraag wie recht heeft op zorg, is direct verbonden met ons mensbeeld. Mensbeelden vertellen ons hoe we ons verhouden tegenover onze medemensen, hoe we kijken naar elkaar.
De laatste jaren evolueerde ons mensbeeld. In de vorige eeuw was een relationeel mensbeeld gangbaar. Een groot gedeeld verhaal verbond ons allemaal met elkaar. We waren allemaal ‘kinderen van God’ of ‘kameraden binnen het communisme’.
‘Een groot gedeeld verhaal verbond ons allemaal met elkaar.’
Ook toen maakten mensen uiteraard eigen keuzes. Omdat we allemaal met elkaar verbonden waren, was er een zekerheid dat we voor elkaar zouden zorgen. Ook wanneer mensen de verkeerde keuzes maakten. Het resultaat was een mensbeeld dat uit drie pijlers bestond: relatie, vrijheid en respect (zie figuur).
De ander is een van ons
Denk je vanuit dit ‘oud’ mensbeeld, dan probeer je de ander altijd te helpen. Je reduceert de ander niet tot zijn of haar keuzes en de gevolgen daarvan. Ook al waren de keuzes verkeerd en de gevolgen voorspelbaar, je blijft zorg dragen.
Er is in dit mensbeeld enkel een wij-verhaal en de zorgvrager is dus ook ‘een van ons’. Iemand waarmee we ons identificeren en waarin we onszelf herkennen.
Het voordeel is dat zorgvragers kunnen rekenen op de zekerheid dat er mensen voor hen willen en zullen zorgen. Het nadeel van deze visie is dat het werken in de zorg nog zwaarder maakt. We moeten ons als sociaal werkers constant blijven inzetten, ons blijven inleven, ook al wordt goede raad niet opgevolgd.
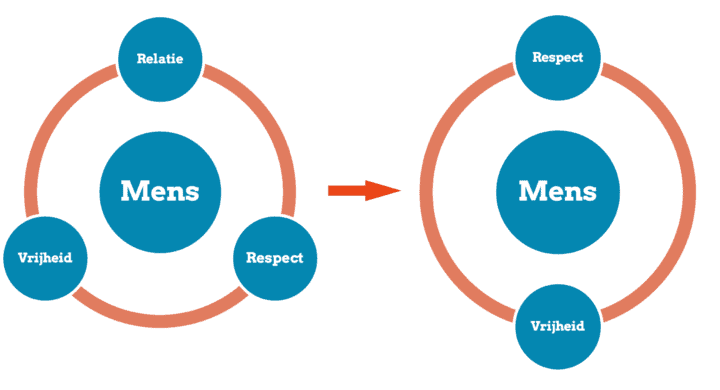
Het oude mensbeeld (links) verschuift naar een nieuw mensbeeld.
Nieuw mensbeeld
Vandaag merk je steeds meer dat dit oude mensbeeld onder druk komt te staan. De grote, verbindende verhalen vallen weg. “God is dood”, het communisme is nog een schim van wat het was. Er is een verschuiving naar een nieuw mensbeeld.
Binnen dit nieuwe mensbeeld respecteren we de vrije keuze, maar mensen zijn wel direct verantwoordelijk voor hun keuzes. Zorg is niet evident.
We proberen mensen zo goed mogelijk te informeren en stellen hen finaal verantwoordelijk, ook als het slecht afloopt. Er wordt minder verwacht dat wij ons als zorgverlener inleven in het perspectief van de zorgvrager.
Objectiveerbaar
Het voordeel van dit systeem is dat het meer werkbaar en objectiveerbaar is. Duidelijke afspraken maken goede vrienden. Het past ook beter in een systeem dat steeds meer belang hecht aan controle en zekerheid. Het nadeel is dat mensen uit de boot vallen.
‘Het nadeel is dat mensen uit de boot vallen.’
Het gevaar schuilt er bovendien in dat de reden waarom we nu net sociale professional werden – namelijk om mensen te helpen – stilaan ondergraven wordt.
We komen in een wij-zij-denken terecht waarbij er een onoverbrugbare afstand ontstaat tussen ‘wij’, de zorgverleners en ‘zij’, de zorgvragers. Of tussen ‘wij’, de mensen die zich houden aan de regels, en ‘zij’, de mensen die hun maatschappelijke verantwoordelijkheid weigeren ten nemen.
Morele stress
Eén ding is duidelijk in deze crisis: werken in de zorg is zwaar. Heel zwaar. We staan vandaag nog steeds voor zware keuzes bij moeilijke vragen: Wie heeft recht op een bed op intensieve zorgen? Wat zijn rechtvaardige bezoekregelingen in een woonzorgcentrum? Hoe kunnen we een steun zijn en blijven voor al die mensen die worstelen met de mentale draagkracht? Hoe kunnen we de pijn en het lijden dat we overal zien, verzachten?
De laatste tijd ondervinden we een extra dimensie, bovenop ons psychosociaal welzijn: het moeten leven met het gevoel dat de zorg die we geven misschien niet afdoende is. Kunnen we nog dezelfde kwaliteit geven zoals vroeger? Zouden we deze zorg ook toewensen aan onze eigen ouders?
Dit kan je koppelen aan morele stress: stress die we ervaren wanneer we de zorg die we willen geven, niet kunnen geven. De coronacrisis verhoogt deze morele stress.
Aan morele stress zijn heel wat risico’s verbonden. Professionals twijfelen aan zichzelf en hun kunde. Men is niet meer trots, of durft niet meer trots te zijn op de zorg die men biedt. We verliezen goede zorgverleners. Mensen raken afgestompt.
En nu?
Enkel wanneer we het wij-zij-verhaal loslaten en terug vanuit ‘wij’ durven en kunnen denken, kunnen we een duurzaam antwoord bieden op deze morele stress. Laten we de relatie terug meer naar voor schuiven. Samen aan hetzelfde zeel trekken.
Concreet betekent dit dat we als sociale professionals proberen om mensen kansen te blijven geven. Dat klinkt evident, maar het is het niet. Zorgvragers, cliënten, patiënten kansen geven betekent dat je zelf voor een stuk loslaat.
‘Probeer om mensen kansen te blijven geven.’
Kansen geven gaat dan ook hand in hand met het nemen van verantwoorde risico’s. Voor alle duidelijkheid: we doen niet zomaar iets. We vallen terug op onze expertise, overleg, dialoog, wetenschappelijke evidentie en ervaring. We nemen dus niet zomaar eender welk risico, maar we nemen verantwoorde risico’s.
We doen dit met ons hart, hoofd en handen. We houden rekening met essentiële waarden en normen, de noden en behoeften en komen tot een overdachte keuze. We voelen, denken en doen.
Onmacht aanvaarden
In bepaalde situaties betekent kansen geven dat we zelf niet ingrijpen, niet overnemen. We gaan niet over tot dwang of druk. Het voelt dan alsof we niets doen. Dit is moeilijk om dragen. Het voelt alsof de grens vervaagt tussen iemands autonomie respecteren en schuldig verzuim. Want we kijken machteloos toe hoe iets kan mislopen.
We moeten een zekere vorm van onmacht aanvaarden. Ondanks die onmacht, blijven we de zorg opnemen voor onze zorgvragers. We blijven nabij, ook wanneer we vinden dat onze zorgvragers, cliënten, patiënten constant de verkeerde keuzes maken. Waarom doen we dit? Omdat we begaan zijn om en verbonden zijn met onze zorgvragers.
‘We blijven nabij, ook wanneer we vinden dat onze zorgvragers, cliënten, patiënten constant de verkeerde keuzes maken.’
Om dit alles te kunnen dragen, is het belangrijk om stil te staan bij wat wij als sociale professionals nodig hebben. Hoe kunnen we hiermee verder? Wat zijn onze behoeften? Wat hebben we nodig van het beleid, de samenleving, van elkaar?
Het antwoord op deze vragen kunnen we niet algemeen invullen. Elke zorgcontext en zorgrelatie is anders en vraagt een eigen proces. Ook hier dienen we terug te vallen op ons hart, hoofd en handen. Op ons voelen, denken en doen.
Het wij-zij-denken echt loslaten is een belangrijke opdracht, ook binnen de zorg. Er is namelijk niet één soort zorg, maar juist een hele rijkdom aan zorgcontexten en zorgrelaties. Een duurzame kijk op de zorg is dan ook een intersectorale kijk.
Laat ons daarom ten volle samenwerken. En niet over of naast, maar met elkaar spreken.





Reacties [5]
De oplossing, ligt hem niet in het in ‘hokjes’ plaatsen, van mensen. Het in ‘hokjes’ plaatsen, zorgt ervoor, dat we de mens achter het ‘hokje’ niet meer zien. Het moment, dat men iemand in een ‘hokje’ plaatst, is het een wij-zij verhaal. De laatste jaren, zijn er meer en meer ‘hokjes’ bijgekomen. Meer wij-zij verhalen. Men denkt, correct te kunnen handelen, maar ieder hulpverlener beseft, er is geen ‘hokje’ dat de volledige persoon in zich draagt. Men kent de passie van de ander, doch focust men op wat ‘mis’ gaat, dit terwijl het uitvergroten van die passie, net het ‘mis’ gaan van andere zaken, minimaliseert. Het is bizar, hoe we, en dit zijn we allen, gefixeerd zijn op wat misloopt, dit terwijl de kracht van de hulpvrager, zich juist vindt in zichzelf. Net als bij ons, waar het wel beter lukt, ons in te passen in onze omgeving. Waar we wel mogen terugvallen, op wat onze passie is. Een hulpverlener is een mens, met ervaringen, de hulpvrager is ook een mens, met ervaringen.
Ik kan me vinden in wat hier staat, doch gaat het veel dieper dan dit, de oplossing is duidelijk. Ik verklaar: wanneer men ‘open’ staat voor allen, die ons pad kruisen, het ‘hokjesdenken’ voorbij, weg, alle vooroordelen, dan verbreedt de horizon, verdwijnen grenzen. Hoe gaat dit dan? Men zoekt naar ‘rust’ in zichzelf, m.a.w. men beseft dat de belangrijkste persoon in iemands leven, zichzelf is. Men gaat in interactie met de ander, die hetzelfde doet, door het voorbeeld die jij toont, over te nemen. Op het moment dat men de ‘rust’ in zichzelf vind, kan men het beste van zichzelf geven aan anderen. Hierbij in het achterhoofd, dat die ander ook een vat vol ervaringen is, van in de buik van de moeder, tot het nu, en verder … . Voor een hulpverlener, is het daarbij belangrijk, om de passie te vinden van die ander, door ‘open’ te staan, zoals voorheen omschreven. Eens die passie gevonden, kan men genieten van het genieten van de ander, kan de ander genieten, van ons genieten :-)
Het probleem is dat men in dit artikel vertrekt vanuit het idee dat er in het begin solidariteit was. Maar dat was niet zo. De gemeenschap heeft onder invloed van ‘de wetenschappers weten het het best’ gekozen van de zorg prioritair voor te behouden voor COVID en gedurende maanden zo goed als alle andere zorg on hold te zetten. In de grootteorde van 3/4 van de ziekenhuisbedden werden leeggemaakt (pten weggestuurd) en leeggehouden. Er was in het begin een veel fundamenteler wij-zij aanwezig dan nu. Niet-COVID-pten werden zorgen ontnomen en ontzegd. Nu nog wordt bv. de aanwezigheid van bezoek niet volledig toegelaten, terwijl bezoek een fundamentele bron is van ervaringskennis wat betreft de patiënt en een fundamenteel element in herstel. Van in het begin was er dus al een duidelijk wij-zij beeld (diegene die zorg verdienen en diegene niet). De lakens, het klappen, … was daardoor ook voor het stilleggen van de zorg voor de anderen en het op non-actief zetten van veel zorgverleners.
Beste Mineke, ik begrijp wat je schrijft. Het wij-zij verhaal, is waarschijnlijk zo oud als de mensheid zelf. Zelfs man-vrouw is jammer genoeg, een wij-zij verhaal. Het is moeilijk, anderen er van te overtuigen, dat ze mens onder de mensen zijn. Bizar, hoe men dit vergeet, wanneer beslissingen genomen worden. Er zijn vele agenda’s, evenveel als dat er mensen de touwtjes in handen willen nemen, of zelfs nog meer. Hopelijk, is er iemand in het beleid, die de moeite doet, om ‘open’ te staan, voor diegene die zijn pad kruisen, op welke manier dan ook, zodat jouw zorgen, een gedeelde zorg worden, waar we samen, verandering in kunnen brengen.
Beste Jacques,
Beste Mineke,
Hartelijk dank voor uw reacties. Dit chatforum leent zich niet helemaal tot een genuanceerde dicussie waarin we elkaar kunnen beluisteren en met elkaar kunnen spreken, maar bij deze toch een poging. Dank Mineke voor de nuancering rond het wij-zij denken. U haalt zeker een interessant punt in ten opzichte van de diversiteit in het wij-zij denken en de verschillende snelheden qua solidariteit.
Ook Jacques dank voor uw reflecties. Ik merk dat angst vaak leidt tot een drang tot controle wat op zich weer leidt tot duidelijke en ‘beheersbare’ hokjes.
Mvg,
Simon Godecharle