
©123rf
Epidemie
In België lijden ongeveer 202.000 mensen aan dementie. In Vlaanderen gaat het om 122.000 personen.Steyaert, J. (2016), ‘Prevalentie: hoeveel personen in Vlaanderen hebben dementie?’, in Vermeiren, M. (Red.), Dementie, van begrijpen naar begeleiden, Brussel, Politeia.Men verwacht tegen 2060 een verdubbeling. Niet enkel in België en Vlaanderen, maar wereldwijd. De Wereldgezondheidsorganisatie heeft van dementie dan ook een prioriteit gemaakt.
‘In België lijden 202.000 mensen aan dementie.’
De basisrechten en vrijheden van de mens, zoals het recht om keuzes te maken, komen voor personen met dementie vaak onder druk te staan. Toch willen ook zij iets voor anderen betekenen en zich waardevol voelen.Steeman, E. (2013), The lived experience of older people living with early-stage dementia, PhD, KU Leuven.Het is voor hen belangrijk om controle en inspraak te hebben over hun eigen leven, identiteit, gevoelens en wensen.
Een grote uitdaging
Dementie wordt gekenmerkt door een progressief verlies van cognitieve en functionele vaardigheden. Er ontstaan geheugenproblemen, communicatieve beperkingen, tragere verwerkingssnelheid en verminderd redeneervermogen. Daardoor zijn er ook verminderde cognitieve mogelijkheden om beslissingen te nemen.
Het hebben van dementie betekent niet dat het onmogelijk is om beslissingen te nemen.Moye, J., Karel, M.J., Azar, A.R. and Guerra, R.J. (2004), ‘Capacity to consent to treatment: empirical comparisons of three instruments in older adults with and without dementia’, Gerontologist, 44, 166-175.Voor familieleden, mantelzorgers en professionele zorgverleners wordt het betrekken van personen met dementie bij het nemen van beslissingen wel vaak als een grote uitdaging gezien.
Autonomie onder druk
Uit literatuur blijkt dat personen met dementie wel betrokken worden bij beslissingen over opname in een woonzorgcentrum, inschakelen van thuiszorgdiensten en vroegtijdige zorgplanning.Smeybe, K.L, Kirkevold, M. and Engedal, K. (2012), ‘How do persons with dementia participate in decision making related to their health and daily care? A multi-case study’, BMC Health Services Research, 12, 241; Mariani, E., Vernooij-Dassen, M, Koopmans, R., Engels, Y. and Chattat, R. (2017), ‘Shared decision making in dementia care planning: barriers and facilitators in two European countries’, Aging and Mental Health, 21(1), 31-39.Er wordt echter te weinig gedaan om hen te betrekken bij beslissingen over hun gewone, dagelijkse leven.Miller, L.M., Whitlach, C.J. and Lyons, S.R. (2014), ‘Shared decision-making in dementia: a review of patient and family carer involvement’, Dementia, 15(5), 1141-1157.
Door de dementie komt de autonomie van de persoon vaak onder druk te staan. Dat heeft gevolgen voor de uitvoering van dagelijkse activiteiten. Er zijn niet alleen veranderingen, maar bepaalde activiteiten zoals hobby’s vallen vaak weg. Ook al wil de persoon met dementie die activiteiten liefst behouden.Kane, M. and Cook, L. (2013), The hidden voice of loneliness, London British Alzheimers Society; Palm, R. e.a. (2014), ‘Quality of life in people with dementia in German nursing homes – Changes over a two-year-period. The Demenz Monitor’, 4 december 2014, mondelinge mededeling IPA congres Brussel.De vraag rijst dan ook welke dagelijkse activiteiten de persoon met dementie nog wil uitvoeren en op welke manier hij dit wil doen?
Onderzoek
De bacheloropleidingen ergotherapie en verpleegkunde doen binnen het onderzoeks- en dienstverleningscentrum Zorginnovatie van de Arteveldehogeschool Gent al enkele jaren onderzoek naar betekenisvolle activiteiten bij ouderen en het verband met hun levenskwaliteit. Zo werd op Sociaal.Net reeds gepubliceerd over betekenisvolle activiteiten in woonzorgcentra bij cognitief gezonde ouderen.
‘Hoe nemen zorgverleners beslissingen?’
Omdat dementie zoveel voorkomt en de groep personen met dementie nog stijgt, is het belangrijk na te gaan hoe we ook voor hen betekenisvolle activiteiten kunnen realiseren. Daarom werd een praktijkgericht wetenschappelijk onderzoek ‘Shared decision making bij ouderen met dementie’ opgezet. We gingen na hoe zorgverleners beslissingen nemen over dagelijkse activiteiten met personen met dementie.
Multidisciplinair
Via een digitale vragenlijst werden professionele zorgverleners die werken met personen met dementie bevraagd. In totaal werden de resultaten van 457 zorgverleners geanalyseerd.
De respondenten kwamen hoofdzakelijk uit West- en Oost-Vlaanderen. Iets meer dan de helft (51%) van hen werkte in een woonzorgcentrum. De rest was actief in mutualiteiten, ziekenhuisafdelingen geriatrie of geriatrische dagziekenhuizen, thuiszorgdiensten, dagverzorgingscentra, lokale dienstencentra en geheugenklinieken.
Alle disciplines werden bevraagd. Iets meer dan een vijfde (21,6%) van de respondenten was verpleegkundige. Dit is evenveel als het aantal maatschappelijk werkers (21,6%). 15,5% van de respondenten was ergotherapeut en 10,9% zorgkundige. Van alle respondenten was 12,7% ook referentiepersoon dementie. Aanvullend werden acht focusgroepen georganiseerd met in totaal 64 professionele zorgverleners uit de thuiszorg en woonzorgcentra.
Spreken over dagelijkse activiteiten
Zorgverleners geven aan dat er wel degelijk veel gesproken wordt over beslissingen over dagelijkse activiteiten bij personen met dementie. Bijna 90% van de bevraagde zorgverleners gaf aan dit te doen. Daarvan ging 86,6% ook na of de activiteit betekenisvol was voor de persoon.
In het onderzoek werd gevraagd om terug te denken aan het laatste contact met een persoon met dementie. En vanuit deze concrete situatie de vragen te beantwoorden. Zo werden sociaal wenselijke antwoorden zoveel mogelijk vermeden. Er werd geen onderscheid gemaakt tussen de verschillende fases van dementie.
Uit de antwoorden blijkt dat er zich heel vaak beslissingen opdringen over huishoudelijke activiteiten zoals maaltijden klaarmaken en huishoudelijk werk, over zelfzorg zoals zich wassen en kleden en over ontspanningsactiviteiten zoals tuinieren en handwerk.
Verder worden gesprekken gevoerd over sociale activiteiten, veiligheid en wettelijke zaken. Hierbij gaat het bijvoorbeeld over mobiliteit, brandveiligheid en financieel beheer. Ook zorgplanning is een gespreksonderwerp. Het gaat dan onder meer over inschakeling van thuishulp, opname in een woonzorgcentrum, verhuis naar een gesloten afdeling, medicatie-inname of behandeling.
Zeven beslissingsvormen
Zo’n beslissingsgesprekken gebeuren in 55% van de gevallen tussen de persoon met dementie en de zorgverlener. Bij de andere gesprekken is er nog iemand anders aanwezig, meestal een familielid. Opvallend is dat één op de tien zorgverleners de aanwezigheid van de familie belemmerend vindt voor de besluitvorming.
‘Familie bemoeilijkt de besluitvorming.’
Beslissen over het al dan niet uitvoeren van dagelijkse activiteiten en de manier waarop dit gebeurt, kan verschillende vormen aannemen. Daarbij is de betrokkenheid van de persoon met dementie telkens anders. Dat bleek uit de groepsgesprekken van deze studie.
Autonoom
Eerst en vooral zijn er de autonome beslissingen. Daarbij maakt de persoon met dementie zelf keuzes. Er is geen tussenkomst van een andere persoon, zoals een hulpverlener, familielid of mantelzorger.De geciteerde uitspraken komen van zorgverleners die deelnamen aan de focusgesprekken.
“Alles wat een persoon met dementie zelf kan beslissen, laten we door hem beslissen.”
Ondersteund
Daarnaast kunnen we ook spreken van ondersteund autonome beslissingen. Hierbij stimuleert een tweede persoon de persoon met dementie en helpt hem om zelfstandig een keuze te maken, zonder de beslissing in zijn plaats te nemen. De betrokkenheid van de persoon met dementie is zowel bij autonome als bij ondersteund autonomie beslissingen heel groot.
“Als ik de nachtkledij klaarleg, beslist de persoon met dementie zelf om zijn dagkledij uit te trekken. Zo geef ik hem een prikkel maar de persoon met dementie neemt zelf een beslissing.”
Gezamenlijk
Beslissingen kunnen ook samen met de persoon met dementie en de zorgverlener of een familielid genomen worden. We spreken dan van gezamenlijke besluitvorming. We gaan verder in deze bijdrage dieper in op deze beslissingsvorm.
“Het lijkt me goed om met de persoon zelf de voor- en nadelen te bespreken. Dan vraag ik hem wat nu het beste is: optie A of optie B?”
Gedelegeerd
Soms geeft een persoon met dementie de beslissing over een dagelijkse activiteit heel bewust door aan iemand anders. Vaak zal dit de mantelzorger zijn. In dat geval spreken we van een gedelegeerde beslissing.
“Er zijn ook mensen die de beslissing niet zelf willen nemen en die zeggen: Kies maar in mijn plaats.”
Overgenomen
De zorgverlener, mantelzorger of familielid kunnen ook aansturen op het zelf nemen van de beslissing, in de plaats van de persoon met dementie. In deze situatie is de betrokkenheid van de persoon met dementie in het beslissingsproces eerder beperkt.
“Wanneer communicatie niet meer mogelijk is, moet je steeds de beslissing toetsen bij de persoon met dementie. Je dient op basis van tekenen en non-verbale communicatie na te gaan of het dit is wat hij wil.”
Pseudo-autonoom
Daarnaast zijn er ook nog pseudo-autonome beslissingen. Die lijken op overgenomen beslissingen maar zijn heel verschillend. De persoon met dementie wordt helemaal niet bevraagd of betrokken bij het nemen van de beslissing. Dat gebeurt door anderen op basis van de kennis en de beeldvorming die men heeft over de persoon met dementie.
Hierin schuilt het risico dat dit beeld niet overeenstemt met de persoon met dementie zoals hij was of nu is. De zorgverlener kan het gevoel hebben hiermee goed te handelen, terwijl de persoon met dementie niet echt betrokken werd.
“Er worden soms beslissingen genomen omdat we weten dat die persoon dat goed vindt of dat hij dit altijd op die manier heeft gedaan.”
Onbetrokken
Wanneer de persoon met dementie helemaal niet meer betrokken wordt bij de beslissing, kan men spreken van een onbetrokken beslissing. Hierbij is er geen sprake van autonomie. De zorgverlener, mantelzorger of familie neemt de beslissing zonder de persoon met dementie te betrekken.
“Soms nemen familieleden of zorgverleners de beslissing boven het hoofd van de persoon met dementie.”
Bewuste zorgverleners
Het is belangrijk voor zorgverleners om zich bewust te zijn van deze verschillende beslissingsvormen. Zo kunnen ze voor zichzelf nagaan welke beslissingsvormen ze in de praktijk hanteren. Helpen ze het nemen van beslissingen over dagelijkse activiteiten mogelijk maken voor personen met dementie? Op welke manier doen ze dit?
‘De houding van de zorgverlener is cruciaal.’
Om de persoon met dementie inspraak te geven en te zorgen voor autonomie en participatie is de attitude van de zorgverlener cruciaal. Uit de studie blijkt dat zorgverleners vinden dat hun attitude ten opzicht van personen met dementie globaal gezien ‘goed’ is.
Zorgverleners geven in het algemeen aan dat ze de persoon met dementie aanvaarden zoals hij is (96,8%), om de persoon geven (93,4%), vinden dat ze goed overweg kunnen met de menselijke emoties van de persoon (89,2%) en denken dat de persoon met dementie vertrouwen in hem heeft als zorgverlener (88,3%).
Het valt wel op dat vier op de tien zorgverleners twijfelen aan de mogelijkheden van de persoon met dementie om over dagelijkse activiteiten beslissingen te nemen.
Gezamenlijke besluitvorming
Sinds de jaren zestig is er meer aandacht voor autonomie in de zorg. Er werden verschillende methoden ontwikkeld om patiënten te betrekken bij beslissingen over hun behandeling. Eén daarvan is gezamenlijke besluitvorming of shared decision making.
Het concept is ontstaan in de oncologie en werd oorspronkelijk gebruikt door artsen en patiënten om samen een beslissing te nemen over de medische behandeling. Hierbij wordt de patiënt geïnformeerd over de verschillende behandelopties zoals chirurgie, radiotherapie, chemotherapie of hormoonbehandeling. Daarbij worden telkens de voor- en nadelen besproken. Bij het nemen van de beslissing wordt rekening gehouden met de voorkeuren van de patiënt en de wetenschappelijke evidentie.Elwyn, G. (2012), ‘Shared Decision Making: A Model for Clinical Practice’, Journal of General Internal Medicine, 27(10), p.1361-1367.
‘Het bevordert de waardigheid van de persoon.’
Het concept van gezamenlijke besluitvorming werd hier en daar al toegepast bij ouderen met dementie. De onderzoeksgroep van de Arteveldehogeschool gebruikt het nu ook bij de zoektocht naar betekenisvolle activiteiten. De persoon met dementie betrekken bij het nemen van beslissingen strookt met de visie van Kitwood, de grondlegger van de persoonsgerichte zorg bij dementie. Het zorgt voor het behoud van identiteit en bevordert de waardigheid, integriteit en persoonlijkheid van de persoon met dementie.
Het proces bij het nemen van een beslissing verloopt bij personen met dementie op een andere manier, vaak moeizamer. Dit omwille van geheugenproblemen, tragere verwerkingstijd of verminderd redeneervermogen. Om de persoon met dementie toch inspraak te geven en hem te ondersteunen bij het nemen van een beslissing, is shared decision making een goede methode, die haalbaar en ethisch is. Een autonome of ondersteunde beslissing is uiteraard ook goed, maar niet steeds mogelijk.
Acht fases
In de literatuur worden verschillende fases en processen beschreven om tot een gezamenlijke beslissing te komen. Op basis daarvan onderscheiden we acht fases.
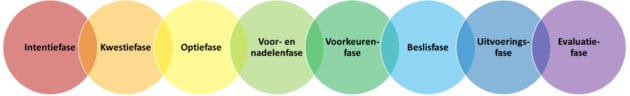
Intenties
In de eerste fase, de intentiefase, is het belangrijk om de persoon met dementie te leren kennen en een goede vertrouwensband op te bouwen. We moeten hem duidelijk maken dat hij keuzemogelijkheden heeft en dat de zorgverlener hiervoor openstaat.
De persoon met dementie moet weten dat zijn bezorgdheden ook belangrijk zijn voor de personen rondom hem. Als er een beslissing moet genomen worden, zal deze gebaseerd zijn op wat voor hem belangrijk is.
Kwesties
In de kwestiefase is het doel om de problemen, bezorgdheden en prioriteiten van de persoon met dementie te verkennen. Dit kan de zorgverlener doen door naar de bezorgdheden te vragen en de persoon te laten vertellen over hoe hij zich voelt.
Opties
Dit gesprek vloeit voort uit de optiefase. Hierin wordt de informatie gedeeld. De persoon met dementie moet de kans krijgen om te vertellen welke informatie hij heeft zodat de zorgverlener kan nagaan of de informatie volledig en correct is. Op basis hiervan kan de persoon met dementie nog bijkomend geïnformeerd worden.
‘De opties worden neutraal weergegeven.’
De zorgverlener kan met hem de opties duidelijk maken en ze verder verkennen. Het is belangrijk om de opties op een neutrale manier weer te geven en de persoon met dementie niet te beïnvloeden op basis van de eigen voorkeur. Uiteraard is niets doen ook een mogelijke optie.
Voor- en nadelen
In de voor- en nadelenfase wordt bijkomende informatie gegeven over de voordelen, nadelen en risico’s van alle opties. Ook de gevolgen van niets doen, komen aan bod.
Net zoals in de optiefase moet men neutrale en evidence-based informatie geven, indien deze voorhanden is. Het is eveneens belangrijk om duidelijk te bespreken wat niet gekend is over de opties. Hierbij kan het nuttig zijn om visuele hulpmiddelen zoals Talking Mats te gebruiken.
Voorkeuren
Daarna volgt de voorkeurenfase. Deze heeft als doel om de waarden, voorkeuren en opvattingen van de persoon na te gaan. De persoon met dementie wordt aangemoedigd om te spreken over wat voor hem belangrijk is.
In deze fase kunnen verkeerde opvattingen of interpretaties bijgestuurd worden.
Beslissen
In de beslisfase wordt besproken wat de wens van de persoon is, welke beslissing men kan nemen en welke vorm dit kan aannemen. Ondersteunende gesprekstechnieken zoals samenvatten van alle informatie zijn essentieel vooraleer de beslissing effectief genomen wordt.
Eens de beslissing bevestigd is, dient deze geregistreerd te worden. Hierbij kan een actieplan en een omschrijving van de rollen en verantwoordelijkheden van de betrokken personen genoteerd worden.
Uitvoeren
De rol van de zorgverlener stopt niet bij het faciliteren van het beslissingsproces. De persoon met dementie moet verder ondersteund en begeleid worden bij de uitvoering van de beslissing. De mate van ondersteuning hangt af van wat besproken werd in de beslisfase.
Evaluatiefase
In de evaluatiefase wordt nagegaan of de beslissing werd uitgevoerd en op welke manier dit gebeurde. Bijsturing is hierbij mogelijk.
Deze acht fases zijn niet altijd strikt van elkaar te scheiden. Afhankelijk van de loop van het gesprek en het onderwerp kunnen de fases zich afspelen over meerdere momenten of kunnen alle fases in één kort gesprek doorlopen worden. Het is belangrijk dat de principes achter de verschillende fases toegepast worden, ook al komen ze niet allemaal even uitgebreid aan bod. De communicatieve vaardigheden van de zorgverlener zijn van cruciaal belang.
Belemmerende factoren
Uit onze studie blijkt dat er een aantal factoren zijn die het voor zorgverleners moeilijk maken om gezamenlijke besluitvorming toe te passen.
Er zijn persoonsgebonden factoren die te maken hebben met de eigenheid van dementie. De zorgverleners rapporteerden dat de persoon met dementie onvoldoende inzicht heeft (52,8%), besluiteloos is (26,9%), informatie niet begrijpt (19,3%), een besluit neemt zonder informatie (14,2%), een aanpak eist die niet goed is voor hem (11,5%) of te angstig is (6,1%).
Ook omgevingsfactoren kunnen belemmerend werken. Het gaat bijvoorbeeld over tegenstrijdige informatie van zorgverleners (12,7%) of de aanwezigheid en invloed van de familie (10,2%).
Ruimte voor verbetering
Zorgverleners hebben globaal genomen een goede attitude ten aanzien van personen met dementie. Uit onze studie blijkt dat ze de vragen van de persoon zorgvuldig beantwoorden (89,5%). Ze zorgen ervoor dat de persoon zich openlijk kan uiten (95,9%). Ze proberen de persoon te begrijpen vooraleer een oplossing aan te bieden (79%). Dit is positief.
Toch is er ruimte voor verbetering. Er kan meer aandacht gaan naar dagelijkse activiteiten (33,4%). Zorgverleners kunnen nog meer keuzemogelijkheden aanbieden (45,3%). Ook niets doen kan een keuzemogelijkheid zijn.
‘Ook niets doen kan een keuzemogelijkheid zijn.’
Ze kunnen de persoon met dementie aanmoedigen om vragen te stellen (32,8%) en meer uitleg geven over de voor- en nadelen van de keuzemogelijkheden (49,1%). Men kan duidelijk maken dat er samen een beslissing kan genomen worden (52,7%) en dat het op elk moment mogelijk is om op deze beslissing terug te komen (39%).
Gemoedsrust
Gezamenlijke besluitvorming toepassen, draagt bij aan het behoud van de identiteit voor de persoon met dementie. Keuzes kunnen maken, creëert vrijheid. Het zorgt voor minder angst, onrust, agressie en depressie. De persoon met dementie voelt zich nuttiger, meer betrokken en waardig.
Gezamenlijke besluitvorming blijkt voor de zorgverlener te leiden tot een hogere jobtevredenheid, een betere relatie met de persoon met dementie, gemoedsrust en vertrouwen.
Vlaams actieplan
Het betrekken van personen met dementie bij het nemen van beslissingen sluit aan bij de huidige visies op zorg, waarbij autonomie en participatie belangrijk zijn. Ook in het geactualiseerde Dementieplan Vlaanderen 2016-2019 is er aandacht voor de autonomie van de persoon met dementie en de mantelzorger. Ook zorg en ondersteuning op maat behoren tot de actiepunten.
De Vlaamse overheid wil gelijke kansen voor personen met dementie en aandacht voor hun individuele beleving. Gezamenlijke besluitvorming vertrekt net vanuit de beleving van de persoon met dementie. Die neemt een actieve rol op tijdens het beslissingsproces en wordt gehoord en geïnformeerd. De houding en visie van de zorgverlener zijn hierbij cruciaal.
De zorgverlener beslist bewust of onbewust welke ruimte er gelaten wordt voor de persoon met dementie om mee te beslissen over zijn leven. Om gezamenlijke besluitvorming in de praktijk toe te passen, is er nood aan verdere bewustwording over het omgaan met personen met dementie, vorming met informatie en tips om de verschillende stappen van dit concept toe te passen in de praktijk. Zo wordt er geen beslissing genomen over de persoon met dementie zonder hem aan het woord te laten.

Reacties [3]
Bedankt voor dit heldere artikel over dementie. Het is mooi als mensen met dementie nog autonome beslissingen kunnen nemen, goed om te lezen dat dit nog veel kan gebeuren. Mijn oudtante heeft een beginstadium van dementie, zij wil binnenkort haar levenstestament aanpassen. Zo kunnen de meeste beslissingen genomen worden door mensen die ze vertrouwt. https://www.notarisscherfke.nl/contact/notariskantoor-hengelo
Een boeiende bijdrage als ondersteuning om respectvol en bewust om te gaan met mensen met dementie. Het bevordert de levenskwaliteit van alle berokkenen!
De 7 beslissingsvormen zijn een handig instrument om mee aan het werk te gaan. Het vraagt een bewust stil staan bij wie is deze persoon, waar liggen zijn mogelijkheden en begrenzingen. Dat dit sterk afhankelijk is van ‘wie gaat in relatie met..’ had ik graag meer benadrukt gezien. Hierbij aansluitend ook het belang van zelfonderzoek van de hulpverlener en mantelzorger. Eens dat in kaart gebracht kan men vooruit en wordt het een efficiënt instrument voor dagelijks gebruik.
De fasen om tot een beslissing te komen zijn een concretisering van de fasen van het agogisch werk. Zij zijn een betrouwbare gids om mee op stap te gaan. Zij stimuleren een dynamisch doelgericht op weg gaan met mensen met dementie vanuit het vertrouwen in de zinvolheid om hen maximale participatiekansen te geven.
Deze methodiek is een waardevol instrument voor de hulpverlener of mantelzorger om hun eigen handelen te overdenken en bij te sturen. Voor dagdagelijkse beslissingen, toch te omslachtig denk ik.
Myriam
Zeker lezen
Evi Hanssen: ‘Palliatieve zorgverleners zijn de vroedvrouwen van de dood’
‘Sociaal werk zal meer politiek worden’
Impact van migratie op mentaal welzijn: ‘Kinderen dragen littekens van hun ouders’
Functionele cookies Always active
Voorkeuren
Statistische cookies
Socialemediacookies